¿Qué es la dermatología?
La Dermatología Médico-Quirúrgica y Venereología es una especialidad que incluye el estudio, diagnóstico, tratamiento médico y/o quirúrgico y prevención de las enfermedades de la piel, tejido celular subcutáneo, mucosas, anejos cutáneos, las manifestaciones cutáneas de enfermedades sistémicas, el conocimiento de las manifestaciones sistémicas de las enfermedades cutáneas y la conservación y cuidados de la piel sana.
Desde el punto de vista de la venereología esta especialidad incluye el diagnóstico, tratamiento y prevención de las enfermedades infecciosas de trasmisión sexual (E.T.S.) y otras alteraciones del tracto génito-anal, así como, la promoción de la salud sexual.
La Dermatología implica también la utilización de técnicas terapéuticas especiales, tales como las de tratamiento farmacológico tópico, cirugía dermatológica, electrocirugía, criocirugía, laserterapia, terapia con r>adiaciones ionizantes y otros tratamientos físico-químicos, incluyendo la fototerapia y la terapia fotodinámica, técnicas de dermocosmética dirigidas a la conservación y cuidado de la piel sana, así como técnicas diagnósticas tales como la dermatoscopia y la epiluminiscencia digitalizada.
Respecto a los fundamentos de la Dermatología, ésta tiene sus bases más inmediatas en el conocimiento médico general, ya que no existe área de este conocimiento que pueda ser ajena al interés dermatológico. Baste recordar a este respecto, lo que en la dermatología suponen, la inmunología y la alergia, la microbiología, la parasitología en general y en particular la micología, la genética, la cito e histopatología, la farmacología, etc., y, por supuesto, la medicina interna y la patología quirúrgica.
Por ello, es evidente que la Dermatología tiene con otras especialidades áreas fronterizas en las que sus campos o sus cometidos respectivos se superponen o coinciden, si bien esta es una situación que se produce no sólo con la Dermatología, sino con gran parte de las especialidades médicas, siendo inevitable y necesario que así sea ya que la parcelación del conocimiento médico no puede romper la coherencia de éste, ni desvincular por completo unas parcelas de otras.
El cancer de piel
Es una enfermedad producida por el desarrollo de células cancerosas en cualquiera de las capas de la piel.
Existen dos tipos: el cáncer no melanoma y el melanoma.
Es más frecuente en personas de piel blanca y que han pasado mucho tiempo expuestas a los rayos solares.
Se localiza preferentemente en la cara, cuello, manos y brazos, y se puede sospechar ante un cambio en el aspecto de la piel, como una herida que no se cura o una pequeña protuberancia, una mancha roja, áspera o escamosa con tendencia a crecer, o una mancha de color negro.
Ante cualquier cambio o anormalidad de la piel, deberíamos acudir al dermatólogo. Éste nos extraerá una muestra
(biopsia) para analizarla y comprobar si se trata de un tumor maligno o no.
Tipos
Cáncer de piel no melanoma
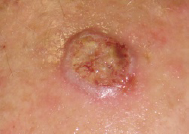
El carcinoma de células escamosas o epidermoide se inicia en las capas intermedias de la epidermis y supone un 15% de todos los casos de cáncer de piel.
Suele desarrollarse en áreas que han estado expuestas al sol, en contacto con productos químicos, que hayan sido sometidas a radioterapia, o que se hayan quemado.
Lo reconoceremos por un abultamiento rojizo y duro, a veces con costras y sangrado; también puede simular una verruga o una úlcera. Puede extenderse a cualquier parte del cuerpo a través del sistema linfático.
Las queratosis actínicas han sido consideradas como lesiones precancerosas dado que muchas de estas lesiones se transforman en carcinomas epidermoides. Los principales factores de riesgo son la susceptibilidad individual y la exposición acumulada al sol. Otros tipos menos frecuentes son el Sarcoma de Kaposi (pecas rosadas en cualquier parte del cuerpo, sobre todo en pacientes con SIDA) y los Linfomas cutáneos.
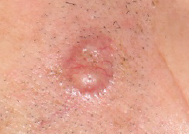
El carcinoma de células basales o basocelular es el más común y representa el 80% de todos los tumores de la piel.
La localización más frecuente es la cara.
Su crecimiento es lento y rara vez se extiende a otras partes del cuerpo
por lo que es menos agresivo que el carcinoma de células escamosas. Si no lo tratamos, con el tiempo, se puede extender a los tejidos circundantes. Suele presentarse como un bultito del color de la piel, a veces con picor; también puede tener forma de cicatriz, o de una pequeña ulceración.
Cáncer de piel melanoma
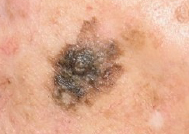
El melanoma maligno se desarrolla en los melanocitos o células de la piel que producen la melanina. Es el tipo de cáncer de piel menos frecuente, pero el más grave ya que puede extenderse fácilmente a otras partes del cuerpo a través de la sangre o del sistema linfático. El diagnóstico precoz mejora el pronóstico.
Se puede presentar a partir de nevus ("pigas" o "lunares") ya existentes o como una lesión nueva y de color negro.
Habrá que consultar al dermatólogo siempre que notemos cambios en el tamaño, forma, color, dolor o sangrado en un nevus. Puede aparecer en cualquier zona de la piel. Representa el 5% de todos los tipos de cáncer de piel, pero, debido a su malignidad, es el responsable del 80% de las muertes.
Factores de riesgo
La exposición excesiva al sol es el factor más importante en la aparición de estos cánceres. Parece existir una correlación entre la exposición prolongada durante muchos años y los carcinomas escamosos y basocelulares, y
exposiciones cortas pero intensas con quemaduras solares frecuentes y melanoma.
Latitud: En las zonas cercanas al ecuador las tasas de cáncer de piel son mas elevadas: 700 casos por cada 100.000 habitantes en Australia, frente a 10 en Finlandia.
Características físicas: Las personas de raza blanca con pelo rubio o rojizo, ojos claros y abundantes pecas son
especialmente susceptibles.
Factores genéticos: Existen personas con trastornos hereditarios pue predisponen a la aparición de cánceres de piel como el síndrome del nevo basocelular y el xeroderma pigmentoso.
En el melanoma también se ha descrito una predisposición familiar.
Inmunosupresión: Los tratamientos con fármacos que deprimen el sistema inmunológico y el SIDA aumentan la predisposición al cáncer. Sobreexposición a lámparas y cabinas de bronceado: La exposición excesiva a fuentes de radiación ultravioleta aumenta el riesgo de desarrollar tumores de piel.
Edad: La incidencia aumenta con la edad, pues son raros antes de los 40 años.
Exposición: a carcinógenos y radiaciones, cicatrices, quemaduras, úlceras y las infecciones virales.
Prevención
La mejor medida es evitar la exposición intensa y/o prolongada al sol. La utilización de cremas con filtros solares, el uso
de sombreros, de gafas de sol o la utilización de prendas con tejidos adecuados para cubrir nuestra piel serán de gran
ayuda.
Principales medidas antes y durante la exposición solar:
Evitar el uso de productos cosméticos que contengan alcohol y perfumes
Elegir el protector solar adecuado, en función del tipo de piel, del lugar de aplicación y de las condiciones ambientales
Aplicar una buena cantidad de la crema solar 30 minutos antes de tomar el sol, sobre la piel seca
Evitar la exposición al sol entre las doce de la mañana y las cuatro de la tarde, en zonas de gran altitud, y en lugares
próximos al ecuador
El agua, la nieve y la arena actúan reflejando los rayos solares y aumentando su intensidad. Es por este motivo, por lo
que pueden producirse quemaduras incluso en la sombra
En las primeras exposiciones solares se deberá emplear un factor de protección más elevado
Aún en los días nublados, hay que utilizar el protector solar.
Ingerir líquidos para compensar la pérdidas debido a la exposición solar
Después de un baño, cuando se haya sudado de forma intensa o después de dos horas, habrá que volver a aplicar la
crema protectora
Diagnóstico
El dermatólogo esta formado, entrenado y adiestrado para el diagnóstico visual de la mayoría de los tumores de la piel. Ante lesiones sospechosas o dudosas, para la elección del método terapéutico más adecuado o para tranquilizar al paciente, determinará la toma de una biopsia previa.
Tratamiento
El número de personas afectadas por este tipo de cáncer ha aumentado en los últimos años en todo el mundo.
Cáncer de piel no melanoma
La mayoría de los carcinomas de células basales y de células escamosas se curan mediante cirugía convencional; la crioterapia con nitrógeno líquido la empleamos en las queratosis actínicas. La cirugía de Mohs consiste en extraer capas de tejido canceroso y examinarlas una por una con el microscopio para comprobar que está completamente extirpado, tanto en superficie como en profundidad. Pomadas con 5-fluoruracilo e imiquimod, terapia fotodinámica y radioterapia son otras opciones adecuadas para el tratamiento de algunas lesiones cutáneas.
Melanoma
La mayoría de melanomas localizados en piel, sin diseminación, se curan con una simple exéresis quirúrgica.
Cirugía. Una lesión sospechosa de melanoma debe ser extirpada en su totalidad. Según su invasión en la piel el márgen
de seguridad será entre 1 y 3 centímetros.
Si encontramos ganglios afectados, deberán ser extirpados.
Biopsia del ganglio centinela. Consiste en averiguar qué ganglio es el que se drena fluido linfático de la zona del melanoma. Se inyecta una sustancia coloreada o con un componente radioactivo en la zona del melanoma y al cabo de un tiempo, se comprueba el gánglio que ha absorbido la sustancia y que será el que pueda contener mayor número de
células cancerosas, si es que el melanoma se ha extendido.
Quimioterapia sistémica se emplea en melanomas diseminados. A veces se asocia a inmunoterapia como son el interferón, la interleukina2 y los anticuerpos monoclonales.
Interferón.Mejora el pronóstico de los pacientes operados de melanoma, disminuyendo el riego de aparición de metástasis.
DIRECCIONES DE INTERÉS
Asociación Española contra el Cáncer http://www.aecc.es
Sociedad Española de Oncología Médica http://www.seom.org
Ministerio de Sanidad http://www.msc.es
Academia Española de Dermatología y Venereología http://www.aedv.es
Epiluminiscencia
La Microscopía de Epiluminiscencia Digitalizada es un método seguro para la detección precoz del melanona maligno
Un diagnóstico precoz, factor decisivo.
El melanoma es un cáncer de piel que puede originarse a partir de una lesión pigmentada, (nevus, lunar) ya existente o aparecer sobre la piel sana. Cada año se diagnostican en Europa aproximadamente un millón de nuevos casos de tumores cutáneos, y en los últimos años el porcentaje de melanomas ha aumentado de forma significativa. Su diagnóstico precoz facilita el tratamiento y curación, pero en estadios de evolución posteriores puede extenderse a otros órganos del cuerpo, lo que se conoce como metástasis, disminuyendo considerablemente las posibilidades de
curación. En sus fases iniciales, muchas de estas lesiones son de difícil diagnóstico. Aquí interviene la Microscopía de Epiluminiscencia Digitalizada (MEPLD), ya que es un método no invasivo que permite aumentar la precisión diagnóstica y llevar un registro de imágenes de cada lesión.
No pierda de vista su piel
El especialista puede detectar cambios en estructura y morfología de los nevus y realizar un diagnóstico más preciso al respecto. El análisis digitalizado de las lesiones representa un gran avance en el campo de la prevención del cáncer de piel. Este registro de imágenes es especialmente útil en pacientes con gran cantidad de lunares. Su control digitalizado confiere una mayor seguridad en el seguimiento y diagnóstico precoz. A través de la observación continuada y el almacenamiento de las imágenes de la piel, se puede asimismo evitar la extirpación innecesaria de nevus benignos que no hayan sufrido cambios en periodos de tiempo significativos. El análisis digitalizado de las lesiones representa un gran avance en el campo de la prevención del cáncer de piel. Este análisis constituye una segunda opinión objetiva en el diagnóstico, pero que en ningún caso pretende sustituir el criterio del médico, sino consolidarse como una eficaz herramienta de apoyo.
El ABCD de los lunares
Existen una serie de signos de alerta que nos indican que la lesión está activa, y que debería ser observada con especial atención. Este conjunto de signos se conocen como la regla ABCD:
A de asimetría del lunar : Los lunares o nevus benignos son redondos y simétricos
B de borde irregular (poco nítido, en forma de arco o de zigzag): Los lunares tienen bordes regulares.
C de coloración (pigmentación) poco uniforme (zonas más claras de color marrón oscuro/negromarrón/rojizo/grisblanquecino):
Los lunares son de color marrón claro u oscuro, pero homogéneo.
D de diámetro. Supera los 5 milímetros: Los lunares tienen un diámetro < 6mm.
¿Quién se encuentra dentro de los grupos de riesgo?
La incidencia del cáncer de piel va en aumento, en gran parte debido a una exposición solar demasiado intensa y no controlada sobre la piel. Sin embargo, hay una serie de factores que juegan un papel importante en el desarrollo de tumoraciones cutáneas. Los pacientes más susceptibles de desarrollar un melanoma son aquellas que:
Presentan un número elevado de lunares.
Personas de fotofipo claro (piel y ojos claros), que se queman fácilmente tras exponerse al sol y que se broncean
poco.
Antecedentes familiares: Historia familiar con uno o más casos de melanoma.
Personas a las que se les diagnosticó un melanoma en el pasado.
Cambios significativos en los lunares a lo largo del seguimiento.
Quemaduras solares importantes durante la infancia y/ o adolescencia.
Actividades frecuentes y trabajos al aire libre, por estar expuestos de forma más intensa a las radiaciones solares.